- PDNレクチャーとは?
- Chapter1 PEG
- 1.胃瘻とは
- 2.適応と禁忌
- 2.1 適応と禁忌
- 2.2 疾患別PEG適応
- ①パーキンソン病
- ②アルツハイマー病
- ③頭頸部癌
- ④ALS
- ⑤認知症
- ⑥脳血管障害
- ⑦食道がん
- 3.造設
- ①分類
- ②Pull・Push法
- ③Introducer原法
- ④Introducer変法
- ⑤胃壁固定
- 3.2 術前術後管理
- 3.3 クリティカルパス
- 4.交換
- 4.1 カテーテルの種類と交換
- 4.2 交換手技
- 4.3 確認方法
- ①交換後の確認方法
- ②スカイブルー法
- 4.4 地域連携・パス
- 5.日常管理
- 5.1 カテーテル管理
- 5.2 スキンケア
- 6.合併症・トラブル
- 6.1 造設時
- ①出血
- ②他臓器穿刺
- ③腹膜炎
- ④肺炎
- ⑤瘻孔感染
- ⑥早期事故抜去
- 6.2 交換時
- ①腹腔内誤挿入と誤注入
- ②その他
- 6.3 カテーテル管理
- ①バンパー埋没症候群
- ②ボールバルブ症候群
- ③事故抜去
- ④胃潰瘍
- 6.4 皮膚
- ①瘻孔感染
- ②肉芽
- 7.その他経腸栄養アクセス
- 7.1 PTEG
- 7.2 その他
- ●「PEG(胃瘻)」関連製品一覧
- Chapter2 経腸栄養
- Chapter3 静脈栄養
- Chapter4 摂食・嚥下リハビリ
- PDNレクチャーご利用にあたって



Chapter1 PEG
2.2疾患別 PEG適応⑤認知症
個々の症例で「考える」を基本に
田無病院 院長 丸山 道生

2025年1月31日版
1.重度認知症にみられる摂食嚥下障害
認知症において軽度から中等度の段階では、食べたり、飲んだりする機能は保たれますが、重度の認知症になると13~57%に嚥下障害がみられるようになります。とくに、アルツハイマー型認知症や前頭側頭型認知症に多いといわれています。嚥下障害に起因する誤嚥性肺炎は認知症の一般的な死因となっています。また、認知症が進行すると、食事の認知ができなくなったり、食事の拒否、失認や協調運動が難しくなったりで、食事がとれなくなることもしばしばです。このように食事摂取が困難になった場合に、人工的な水分・栄養補給の適応を考えることになります。
2.認知症における人工的水分・栄養補給には胃ろう栄養
基本的な栄養ルート選択のアルゴリズムは、腸が機能していれば、静脈栄養ではなく経腸栄養とする、そして長期間になる場合は、PEGを行い、胃ろう栄養とすることが示されています(図1)。すなわち、認知症患者に人工的水分・栄養補給(以下AHNと略す)を行うとしたならば、そのもっとも適切な栄養投与経路は胃ろうです。原則的には経鼻栄養、静脈栄養は中途半端で正しくない栄養方法ということを忘れてはなりません。それを実際に裏付けるデータとして、Masakiらは嚥下障害高齢者を対象として、PEGとTPNの予後比較を行ったところ、TPNでの生存期間が短かったことを最近報告しています。1)
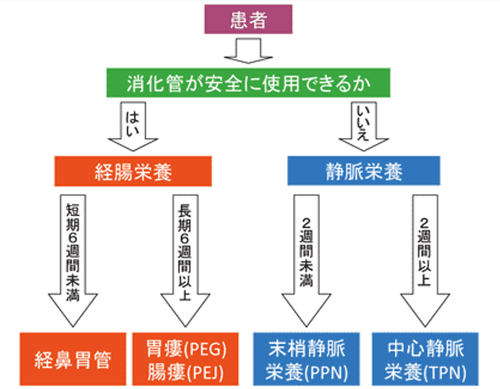
原則は胃ろう栄養となりますが、例外も考えられます。ESPENの認知症患者の栄養ガイドラインでは、軽症、中等症の認知症の場合で、食事摂取が進まず、栄養状態の回復で全身状態も改善の見込みがあれば、限定された期間のAHNは認めるとしています2)。そして、認知症患者の脱水や、電解質異常による全身状態の悪化にも、一時的な末梢補液は効果がある場合もあり、個々の認知症患者の状態により、胃ろう以外の栄養ルートも考慮に入れることは例外としてあり得るとされています。
3.欧米においての重度認知症へのAHNとPEG
2010年の米国ASPEN Ethic position paperでは、重症認知症に関して、過去の認知症とAHNを扱った論文や総説から、AHNはhand-feeding(スプーンでの食事介助)と比較し、褥瘡改善、誤嚥性肺炎のリスク軽減、患者の安寧、機能改善、生存期間の延長などの一切のメリットはないとされ、「重症認知症患者にはAHNの適応はない」とされています3)。それ以降、2014年のreviewでも、進行した認知症患者へのPEGは予後を改善しないとされ4)、最近の2019年のイタリアからの報告でも、PEGからの栄養と経口だけの栄養の比較で、認知症患者の生存率や生存期間ともにPEG群で悪く、経腸栄養をすることが死亡の独立した予後因子であったとされています5)。同年のオランダからの報告でも、PEGをせずAHNをしない方が予後は良いことが報告され、認知症にはPEGはすべきでないという強い主張を述べています6)。また、2015年のESPENのガイドラインでも、認知症患者へのAHNは個々の症例ベースで考え、とくに重度認知症には高いエビデンスレベルをもって「経管栄養はすべきでない」としています2)。
そして、2020年以降の論文でも同様に、重症認知症患者の経管栄養は否定的です。2021年の多数の症例の集積を解析したCochrane Database of Systematic Reviewsにおいても、重症認知症患者への経管栄養(経鼻栄養+胃ろう栄養)は経管栄養を行わない場合と比較して、生存期間やQOL、栄養状態を改善することはなく、むしろ褥瘡のリスクが高まると結論しています7)。同様に2021年の経管栄養を扱ったA Systemic Review and Meta-Analysis Studyでも、経管栄養を行うことで死亡率、カテーテル関連の合併症は増加するし、生存期間、栄養状態も改善しないとされ、重症認知症患者への胃ろう栄養を含めた経管栄養は全く否定的となっています8)。
このように欧米では重度認知症患者にAHNを施行しても予後やQOLの改善はなく、原則的に「AHNはすべきではない」とされ、PEGも当然適応はないとされています。ただし、実臨床的に認知症患者にAHNやPEGはガイドラインに従って施行されていないかというと、臨床の現場では、患者やその家族の希望や施設での管理目的でPEGが行われる場合は見受けられます。
4.本邦における認知症患者への経管栄養
重度認知症患者への経管栄養は経口のみに比較して予後改善がみられないという欧米のデータは、日常診療にかかわる医師として違和感を持ちます。認知症のPEG患者は胃ろう栄養で長く生きながらえ、栄養状態も改善してくると感じるからです。
2010年に1000人以上の認知症患者を対象にPDNが行った調査では、生存に関して、「PEGは認知症の早期、晩期を問わず生命予後の改善に寄与する」、「海外の報告と比較して日本人の生命予後は著しく良好」で、「50%生存が847日である」、と報告されましたよ9)。「生活自立度では8.5%に改善をみた」、「認知症の早期に施行した方が生活自立度の改善が期待できる」、「経口摂取機能においては18.4%で改善し、認知症の早期にした方が経口摂取の改善が期待できる」、そして、「肺炎に関しては71.7%で改善」し、「認知症の早期、晩期にかかわらず肺炎の改善に寄与する」ことが報告されています。
それ以後、2017年にTakayamaらは、認知症患者と精神疾患患者を対象に経管栄養をした群としなかった群を比較し、経管栄養をした群は平均生存期間が711日、しなかった群は61日で、特にPEG 施行群では1000日と、著しい予後の差があり、重度認知症患者においてPEGは経鼻胃管より安全で、予後の改善に貢献することを報告しています10)。また、同年にTakenositaらは、重度認知症患者に経管栄養を行うことで、肺炎の発生と抗生剤の使用が減ることを報告しています11)。このように本邦での報告は重度認知症にもPEGは効果があり、予後も良好であるとされ、日常診療の感覚に合っています。
5.本邦での認知症患者へのPEG:
“to PEG or not to PEG”=“to be or not to be”
欧米では認知症患者のPEGは予後もQOLも改善しないので、適応がないと迷わず考えられます。しかし、本邦ではPEGは認知症患者の生命を延長するゆえに、AHNをすると意思決定した場合は、PEGをして長く生きることを、一方、AHNを選択しない場合はPEGを施行せず、看取りになることを意味します。すなわち、PEGをするかしないか(“to PEG or not to PEG”)がすなわち、生きるか死ぬか(“to be or not to be”)になるのです。このことはPEGの選択が、本人と家族、それに医療者にも重たい決断を強いることになります。患者と家族ができるだけ負担なく、的確な判断を下す支援の体制づくりが重要です。
6.本邦での認知症患者のPEGの適応を考える(図2)
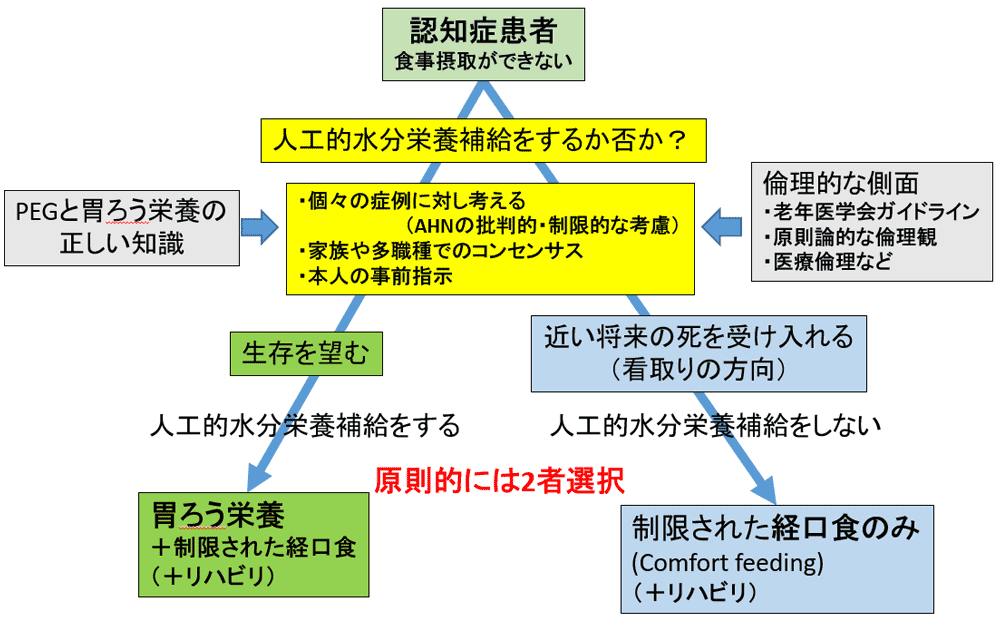
大前提として、認知症患者が経口的に食事を摂取できなくなった場合、「PEGを行うか否か?」が問題なのではなく、「人工的に水分・栄養補給をするか否か?」が問題であることを、患者や家族とともに医療者も認識することが、最も重要な点です。
適応判断には、認知症患者個々への個別のアプローチが原則とされています。(図2)。AHNのメリットとデメリットを自分で考え、患者本人(本人の判断を期待することは難しいですが)、家族とそれにかかわっている医療職、介護職などが、多面的な方向から検討し判断することです。もちろん患者の事前指示があれば、それを優先して考えます。重度認知症の場合、PEGの適応は倫理性を考え、欧米の考え方も参考にして、AHNへの批判的、制限的な立場を考慮して、その適応を慎重に検討すべきと考えられます。
本邦の代表的なAHNに対する倫理的ガイドラインは2012年に老年医学会から出された「高齢者ケアの意思決定プロセスに関するガイドライン―人工的水分・栄養補給の導入を中心としてー」12)です。そこでは、「個別事例ごとに、本人の人生をより豊かにすること、少なくともより悪くしないことを目指して、本人のQOLの保持・向上および生命維持のために、どのような介入をする、あるいはしないのがよいかを判断する。」とされています。すなわち「本人の人生の物語をより豊かにし得るか?」という哲学的な判断です。とくに認知症患者のAHN適応を考えるうえで、この倫理的考え方は重要です。
そして、最終判断として、さらなる生存を望むのであれば、AHNを行い、近い将来の死を受け入れる場合は、AHNを行わないことになります。「AHNをする」と決めたら、前述したようにもっとも適切な栄養補給法は胃ろうです。胃ろう栄養にプラスして、制限された経口食も行い、リハビリも考えます。一方、「AHNをしない」と決めたら、家族と医療者側は患者に最期まで口から食べられるサポートをし、“comfort feeding”を続けて、看取っていく体制を取るのが原則となります。
7.適応を考えるに際し
AHNとPEGの適応を考えるのに際し、考慮すべき2つの事項を挙げます。一つは「一度経管栄養を開始したら、容易にはそれを止められない」ということです。現在の本邦の社会的および法律的現状では、経管栄養で生きている患者の栄養を止めるには、かなりの努力と手続きが必要で多くは現実的ではありません。家族や、介護者に重症認知症患者への胃ろう栄養は生きている限り継続せざるを得ないことを認識してもらう必要があります。
もう一つは、AHNを選択しない場合、家族や介護者が、患者に飢える苦痛を与え、患者を見殺しにするという罪悪感を持つことです。全く何もしないことは、家族や医療者の心理的な負担です。終末期においての水分・栄養はかえって患者の病状を悪化させる場合もあり、飢えや渇きも感じにくい状態であることを説明します。そして、見殺しにするという感覚を回避するため、経口食を最期までできる範囲で継続する、すなわちcomfort feedingを行うことを説明します。実際には、かなり限られた経口摂取を細々続け、最期は唇を湿らせる程度になってしまいます。
8.Comfort feedingに関して
ESPENの認知症患者のガイドラインでは、AHNを選択しなかった時には、ほとんどのケースで個々の患者に見合った、注意深いhand-feedingが最も良い栄養法であると記載されています2)。そして、「各患者に見合った、注意深いhand-feeding」を“comfort feeding”としています。緩和的な制限された経口栄養です。AHNを選択しなかった場合に、なにも栄養をやらないという罪悪感を介護者や家族に抱かせないためにも、comfort feedingという方便的用語は本邦でも有用と考えます。
一方、このcomfort feedingをベッドサイドで実際に施行するのは、介護者や看護師、STなどです。かれらは、誤嚥の危険性を感じながら、日々対処しなくてはなりません。誤嚥のリスクと緩和的な食事の楽しみを継続することのバランスを考え、comfort feedingを行っていくわけです。彼らに法律や倫理的問題を押し付けている可能性があることを認識する必要があります13)。そのため、彼らに対するアドバイスや優しい配慮が必要です。
まとめ
欧米では重度認知症患者のAHNやPEGは予後も改善せず、「適応なし」とされています。本邦では欧米の報告と比較し、認知症患者への胃ろう栄養の予後はよいため、「適応なし」とはいいがたいと言えます。しかし、認知症という疾患の特徴を鑑み、医療者はAHNとPEGの適応に関して批判的、制限的な立場を考慮し、家族や多職種との話し合いの中で、個々の症例の事情を踏まえ、適応を決定していくことが必要です。AHNの選択に際しては、AHNを行わない場合にも、最期までcomfort feedingを継続するということで、介護者や家族が持つ見殺しの感覚を回避することも心掛けるべきでしょう。
文献
- Masaki S, et al: PLoS One . 2019 Oct 2;14(10):e0217120.
- Volkert D, et al: Clinical Nutrition 34 (2015) 1052-73
- A.S.P.E.N. Ethics Position Paper Task Force: Nutrition in Clinical Practice 10: 1-8, 2010
- Goldberg LS, et al: Clin Interv Aging. 2014 Oct 14;9:1733-9
- Sánchez-Muñoz LA, et al: Med Clin (Barc). 2019 Dec 13;153(11):e59-e60.
- van Bruchem-Visser RL, et al: J Gastroenterol Hepatol. 2019 Apr;34(4):736-741.
- Davies N, et al: Enteral tube feeding for people with severe dementia (Review), Cochrane Database of Systematic Reviews 2021, Issue 8. Art. No.: CD013503.
- Lee YF, et al: J Am Med Dir Assoc. 2021 Feb;22(2):357-363
- NPO法人PEGドクターズネットワーク、認知症患者の胃ろう適応検討委員会:認知症患者の胃ろうガイドライン作成調査研究事業報告書、2011
- Takayama K, et al: Psychogeriatrics . 2017 Nov;17(6):453-459
- Takenoshita S, et al: BMC Geriatr. 2017 Nov 21;17(1):267
- 日本老年医学会、高齢者ケアの意思決定プロセスに関するガイドライン、人工的水分・栄養補給の導入を中心として、p9-10、2012
- Berkman C, et al: Am J Hosp Palliat Care. 2019 Nov;36(11):993-998



